Полная версия:
Каверномы ЦНС. cavernoma.net
Таким образом, как и в случаях с диагностикой наследственных форм патологии, представления о количестве каверном у одного человека в значительной степени зависит от качества выполненного обследования и его интерпретации.
5.5. Гендерные и возрастные и особенности
Пол. В работе J. Vaquero с соавт. впервые указано на преобладание женщин среди пациентов с симптоматическими каверномами: соотношение женщины/мужчины составило 2:1 (337). В последующем опубликованы работы, как подтверждающие, так и опровергающие данное положение. Преобладание женщин среди больных, перенесших кровоизлияние из каверномы, отметили J. Robinson и соавт., Т. Aiba с соавт., H. Bertallanffy с соавт. (31, 54, 294). В других исследованиях отмечено, что эта разница крайне незначительна (189, 196, 278). Данные о влиянии пола на течение заболевания подкрепляются исследованиями, в которых установлено наличие в каверномах рецепторов к женским половым гормонам (279). Многие исследователи отмечают возможность ухудшения течения заболевания у беременных, что можно объяснить как гормональной «чувствительностью» мальформаций, так и гемодинамическими изменениями, связанными с нарушением венозного кровообращения (125, 281).
В нашей серии количество женщин было несколько больше, чем мужчин – 56% и 44% соответственно. Нами отмечено, что каверномы как случайная находка встречаются у женщин гораздо чаще, чем у мужчин: среди 32 человек со случайно выявленными спорадическими каверномами было 23 женщины (71,8%) и 9 мужчин. Возможно, этот факт обусловлен более частым обращением женщин для обследования в связи с различными неспецифическими жалобами.
Возраст. Каверномы ЦНС могут проявиться клинически в любом возрасте – от младенческого до пожилого. Так, описаны случаи манифестации заболевания у детей 1 – 2 месяцев жизни, а также у пациентов старше 70 лет (13, 51, 128, 134, 249). Возрастные характеристики больных, обследованных в институте, представлены на рис. 32.
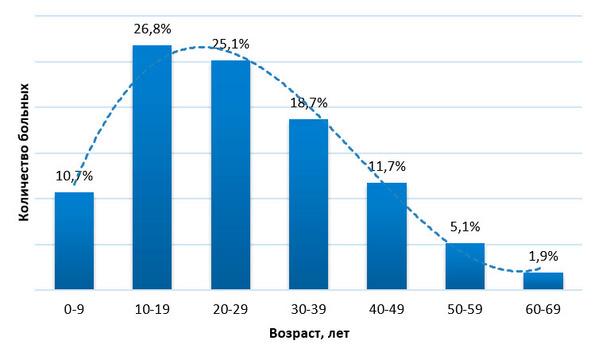
Рис. 32. Распределение больных по возрасту к моменту клинических проявлений заболевания
Возраст на момент начала болезни и обращения в институт варьировал в очень широких пределах – от 1,5 месяцев до 71года. Средний возраст к началу заболевания составил 23±12,8 лет, к моменту поступления – 26,4±13,5 лет. Распределение по возрастным группам показывает, что первые симптомы появляются наиболее часто в юношеском и молодом возрасте. Дети (до 18 лет включительно) составили 26% от всех обследованных.
Таким образом, существующие эпидемиологические данные свидетельствуют о том, что каверномы, являясь достаточно частой патологией, редко проявляются клинически. Основную массу больных составляют больные со спорадическими каверномами. Клинически проявившаяся кавернома – болезнь преимущественно людей молодого и среднего возраста. Патология недостоверно чаще встречается у женщин. Представления об эпидемиологических аспектах заболевания в значительной степени зависят от качества обследования обращающихся больных и их родственников.
6. Клинические проявления и течение заболевания
Клинические проявления каверном достаточно хорошо изучены и неоднократно описаны многими авторами. Это могут быть остро или подостро развивающиеся очаговые неврологические симптомы, возникающие либо на фоне общемозговой симптоматики (типичное кровоизлияние), либо при ее отсутствии; эпилептические припадки; гидроцефально-гипертензионный синдром; симптомы поражения отдельных черепно-мозговых нервов. Заболевание может развиваться по типу САК. В ряде случаев поводом для обследования являются неспецифические субъективные симптомы, чаще всего – головные боли. У достаточно большого числа больных возможны все эти проявления в различных сочетаниях. Кроме того, существует группа больных с бессимптомными каверномами, которые являются случайной находкой при обследовании по какому-либо другому поводу.
Описание клинической картины заболевания у больных с каверномами невозможно без понимания патогенеза развития симптоматики.
В настоящее время общепризнанно, что основным механизмом развития любых клинических симптомов при каверномах являются кровоизлияния из этих образований. Доказательством служат интраоперационные и патоморфологические данные, согласно которым в самой каверноме и в окружающем ее мозговом веществе всегда можно обнаружить признаки кровоизлияний различной давности и объема. В то же время, пока не существует сколь-нибудь определенных представлений о том, почему эти кровоизлияния происходят, что считать кровоизлиянием в патофизиологическом смысле, и на основе каких критериев следует ставить клинический диагноз кровоизлияния (см. разделы «Патоморфология», «Этиология и патогенез», «Диагностика»).
Помимо кровоизлияний, в литературе обсуждаются и другие механизмы развития клинических симптомов: тромбообразование с нарушением венозного оттока и увеличением объема мальформации; накопление продуктов распада крови с отложением гемосидерина и других эпилептогенных метаболитов в прилежащем к каверноме мозговом веществе вследствие нарушения гемато-энцефалического барьера; постепенное развитие глиоза в перифокальной зоне. При определенной локализации каверном клиническая картина болезни может быть обусловлена окклюзией ликворных путей.
6.1. Кровоизлияние
Кровоизлияния из каверном могут быть как достаточно объемными, так и протекать в виде микрогеморрагий. Морфологические исследования и данные МРТ показали, что следует различать кровоизлияния, происходящие «внутри» мальформации, и кровоизлияния, выходящие за границы каверномы. В случаях с кровоизлияниями с образованием объемных гематом вокруг последних со временем может формироваться капсула. После рассасывания гематомы клинические симптомы в значительной степени регрессируют. Варианты кровоизлияний можно достаточно точно диагностировать по данным МРТ (рис. 33).
Клинические проявления кровоизлияний из каверном обусловлены их объемом и локализацией мальформации.
При сравнительно большом объеме геморрагий развивается типичная клиническая картина паренхиматозного кровоизлияния в виде острого развития общемозговых и очаговых симптомов. Независимо от объема кровоизлияния, очаговые симптомы, как правило, являются ведущими, а общемозговые симптомы менее выражены и ограничиваются умеренной головной болью, иногда – тошнотой, в редких случаях – рвотой. Кровоизлияния с утратой сознания, даже кратковременной, не характерны. Кровоизлияние может сопровождаться развитием эпилептического припадка, иногда – серии припадков, вплоть до эпилептического статуса. Для каверном, расположенных в функционально значимых зонах мозга, особенно в глубинных образованиях, достаточно типичным является подострое развитие очаговых симптомов на фоне кратковременного периода головной боли. При каверномах, расположенных в стенке или полости желудочков мозга, возможно развитие вентрикулярного кровоизлияния. Кровоизлияния такого типа практически всегда представляют собой ограниченное распространение крови (гематомы) в полость желудочка (см. рис. 87).
При локализации образования в непосредственной близости от субарахноидальных пространств развивается субарахноидальное кровоизлияние с типичным менингеальным синдромом. Такие кровоизлияния встречаются крайне редко, что связано с редкой локализацией каверном в указанных областях. В нашей серии субарахноидальное кровоизлияние было подтверждено данными КТ или люмбальной пункции в 4-х случаях. Очаговые симптомы, развивающиеся при кровоизлиянии из каверномы, особенно при первом, почти всегда достаточно быстро регрессируют и, в подавляющем большинстве случаев, исчезают полностью. При повторных кровоизлияниях очаговые симптомы могут быть более выраженными и стойкими.
Несмотря на общую благоприятную картину, в отдельных случаях кровоизлияния из каверном протекают достаточно тяжело, что особенно характерно для каверном ствола мозга, глубинных отделов больших полушарий, желудочковой системы (см. главу 11). Компактное расположение функционально значимых структур в этих областях приводит у ряда больных к развитию стойких, иногда достаточно выраженных, очаговых симптомов уже после первого кровоизлияния. Тем не менее, кровоизлияния с летальным исходом встречаются крайне редко, хотя полностью вероятность такого развития болезни исключить нельзя (80, 92, 236).
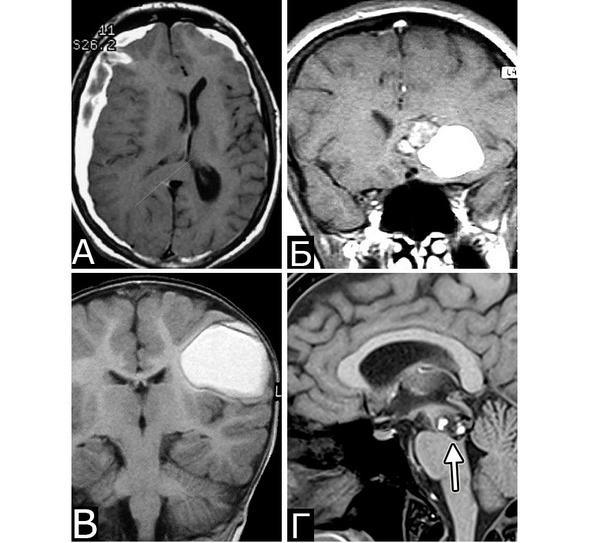
Рис. 33. Варианты кровоизлияний из кавернозных мальформаций. А – КМ поверхностных отделов правой лобной доли. Массивное субарахноидальное кровоизлияние с формированием субдуральной гематомы справа. Б – КМ медиальных отделов левой лобной доли. Кровоизлияние с формированием большой гематомы вне границ каверномы. В – кровоизлияние из КМ в виде крупной однокамерной инкапсулированной гематомы. Г – небольшие кровоизлияния в строме КМ среднего мозга. Все КМ подтверждены гистологически
Микрогеморрагии из каверном также могут проявляться развитием преходящих, обратимых или стойких очаговых неврологических симптомов. Нельзя исключить, что периодически возникающие у некоторых больных головные боли разной интенсивности являются проявлением таких небольших кровоизлияний. Небольшим по объему кровоизлиянием можно объяснить также эпилептические припадки без последующего развития очаговых симптомов, особенно в случаях, когда приступы возникают со значительными временными интервалами. Микро кровоизлияния могут протекать бессимптомно, о чем свидетельствуют результаты МРТ и морфологические данные.
Появление очаговых симптомов при кровоизлияниях из каверном в значительной степени зависит от локализации образований. Не требует доказательств тот факт, что любое, даже очень незначительное, кровоизлияние из каверномы ствола вряд ли пройдет незамеченным. То же относится к каверномам спинного мозга, черепно-мозговых нервов, в значительной степени – к каверномам подкорковых ядер и зрительного бугра, особенно в случае их близкого расположения к внутренней капсуле. В тоже время, кровоизлияния из каверном больших полушарий, особенно при небольшом объеме, могут иметь достаточно стертую картину, а в случае расположения в функционально менее значимых участках мозга протекать с минимальной неврологической симптоматикой или бессимптомно.
Какая-либо зависимость между размером каверномы и объемом кровоизлияния из нее не установлена: как при мелких, так и при крупных, и даже гигантских каверномах могут развиваться кровоизлияния любого типа. В целом, массивные кровоизлияния менее типичны, чем микрогеморрагии (38, 95, 294). Склонность к кровоизлиянию определяется, скорее, не размером, а морфологическими и функциональными особенностями образований. Совершенствование МРТ и других методов в определении этих особенностей, возможно, будет способствовать прогнозированию геморрагий (см. главы 4, 5, 8). Кровоизлияния из каверномы могут быть однократными или повторными. Симптомы, возникающие при первом и повторных кровоизлияниях, могут быть однотипными, а могут отличаться, что зависит от того, в какой части каверномы произошло кровоизлияние, и от его объема.
Скорость регресса очаговых симптомов, обусловленных кровоизлиянием, может быть различна и также зависит от его объема и локализации. Длительный регресс и остаточные симптомы более типичны для кровоизлияний из глубинных каверном. Более полное восстановление неврологического дефекта отмечается, как правило, после первого кровоизлияния. При повторных кровоизлияниях из каверном глубинной локализации нередко остается стойкий неврологический дефицит (рис. 34).
Данное наблюдение демонстрирует непредсказуемость и интервалов между кровоизлияниями и возможность большой длительности интервалов между ними (см. ниже). Оно также интересно тем, крупная киста сформировалась, судя по ее рентгенологическим характеристикам, задолго до последнего клинического эпизода, а появившаяся выраженная симптоматика обусловлена небольшим по объему кровоизлиянием во внутреннюю капсулу.
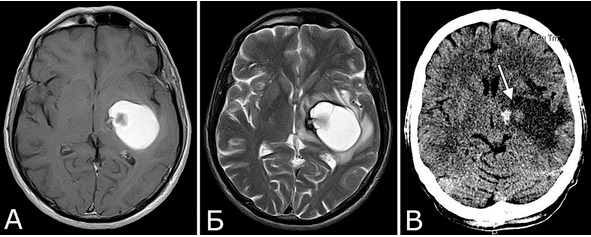
Рис. 34. Б-ной Т-ко, 1950 г. р. Кавернозная мальформация наружных отделов зрительного бугра с крупной постгеморрагической кистой в области внутренней капсулы и базальных ганглиев слева. Рецидивирующие кровоизлияния. А, Б – МРТ, режимы Т1, Т2, аксиальная проекция, В – КТ без контрастного усиления. Объяснения в тексте
Течение заболевания (б-ной Т-ко, 1950 г. р.): в 1981 г (32 г) в течение нескольких дней появилась и наросла слабость в правых конечностях, которая полностью регрессировала через 3 мес. Лечился с диагнозом «инсульт». При АГ патологии не выявлено. Повторные аналогичные эпизоды в 1989 г (39 лет) и 1998 (48 лет), также с полным регрессом неврологического дефекта. 1.10.2008 (58 лет) остро развился глубокий правосторонний гемипарез, правосторонняя гемигипестезия, моторная афазия. При КТ и МРТ спустя 1 неделю после этого эпизода (ранее эти исследования не проводились) выявлена небольшая КМ наружных отделов левого зрительного бугра, большая кистозная полость, распространяющаяся на внутреннюю капсулу и базальные ганглии) (А – В), признаки небольшого кровоизлияния в проекции внутренней капсулы (В, стрелка). При поступлении спустя месяц после кровоизлияния: выраженная моторная афазия; центральный парез VII нерва справа; выраженная болевая гипестезия на правой половине лица; глубокий пирамидный правосторонний гемипарез, но может передвигаться самостоятельно; глубокая правосторонняя болевая гемигипестезия; нарушение суставно-мышечного чувства в дистальных отделах конечностей справа. Операция: опорожнение кисты и удаление КМ глубинных отделов левого полушария. Послеоперационное течение: без ухудшения. Гистологический диагноз: кавернозная мальформация с гиалинозом стромы и склерозом отдельных полостей.
Критерии диагноза. Вопрос о правомерности и критериях диагноза «кровоизлияние из каверномы» долгое время являлся предметом оживленной дискуссии. Помимо академического интереса, эта проблема важна в связи с тем, что частота кровоизлияний является одним из основных факторов при определении показаний к хирургическому вмешательству, а также при оценке и сопоставлении эффективности различных методов лечения, в особенности, при оценке результатов радиохирургии. Существует два различных подхода к установке диагноза «кровоизлияние». Согласно первому, диагноз можно считать обоснованным только в случаях выявления свежей крови при КТ, МРТ или люмбальной пункции (227, 278, 294) – это так называемые доказанные, или очевидные (overt) кровоизлияния. Однако, рентгенологическая, а тем более, ликворологическая верификация кровоизлияния возможна далеко не всегда. Для подтверждения факта кровоизлияния по КТ или МРТ необходимо, чтобы оно было достаточно массивным. Кроме того, обследование должно быть проведено в ближайшие сроки после появления соответствующей симптоматики, что выполняется достаточно редко, особенно в случаях небольших кровоизлияний. В остром и подостром периоде кровоизлияния, особенно достаточно объемного, может быть выявлен перифокальный отек, хотя выраженный отек в целом не характерен (рис. 35).
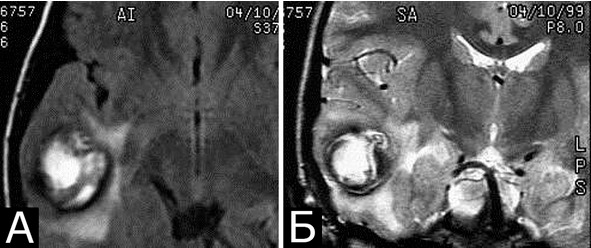
Рис. 35. Кавернозная мальформация правой височной доли с небольшим перифокальным отеком, 17-е сутки после кровоизлияния. А, Б – МРТ, режимы Flair, Т2
В отдаленном периоде в некоторых случаях можно обнаружить небольшие или достаточно крупные постгеморрагические кисты, прилежащие к каверноме (рис.36, А. Железнова). Признаком ранее перенесенных микрокровоизлияний служит наличие гемосидерина в окружающей каверному ткани, выявляемое при МРТ в виде ободка вокруг образования (рис. 36, Б).
Последний признак все же является косвенным, так как указанное кольцо может образовываться вследствие попадания крови в мозговое вещество per diapedesis.
Второй подход к диагностике кровоизлияний из каверном – фиксация любого острого развития общемозговой или очаговой симптоматики, в том числе, первого эпилептического припадка, как кровоизлияния. Этот подход оправдан при глубинных каверномах больших полушарий и при каверномах задней черепной ямки, но вряд ли может быть применен у больных с эпилептическими припадками, особенно при длительном эпилептическом анамнезе и частых приступах.
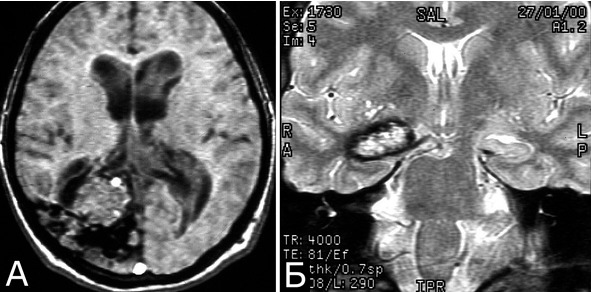
Рис. 36. Варианты постгеморрагических изменений мозга вокруг кавернозной мальформации. А – множественные крупные постгеморрагические кисты вокруг каверномы правой теменно-затылочной области. Б – кольцевидные постгеморрагические изменения вокруг каверномы медиобазальных отделов правой височной доли. МРТ, режимы Т1, Т2
Существующие различия в определении понятия «кровоизлияние» отразились в значительном разбросе данных при оценке его частоты. Так, при условии обязательной верификации, кровоизлияния из супратенториальных каверном отмечаются у 7 – 16% больных (95, 244, 294), а при втором подходе их частота достигает 55% – 88% (34). Ввиду того, что достоверное подтверждение кровоизлияния часто невозможно, а в клинической практике имеет значение не сам факт кровоизлияния, а его последствия для больного, было предложено объединить очевидные кровоизлияния и любое острое развитие очаговых неврологических симптомов термином «неврологическое событие» (278). В последние годы этого подхода придерживаются многие исследователи, особенно при анализе клинических проявлений каверном глубинных отделов больших полушарий и ствола мозга.
При обследовании больных в НИИ нейрохирургии мы пользовались преимущественно клиническими критериями в определении кровоизлияния из мальформации. Диагноз кровоизлияния ставили в случаях острого или подострого развития очаговых неврологических симптомов, которые сохранялись не менее нескольких часов. В пользу кровоизлияния свидетельствовали также интенсивная головная боль, тошнота, рвота. Диагноз кровоизлияния ставили в случае эпилептического припадка, особенно первичного, если после него сохранялась какая-либо очаговая или общемозговая симптоматика. Достоверными признаками кровоизлияния служили данные МРТ или КТ: острые или подострые гематомы, выходящие за границы каверномы или приводящие к увеличению ранее имевшейся мальформации; признаки крови в субарахноидальном пространстве или желудочковой системе; перифокальный отек. По этим данным, среди обследованных больных не менее одного кровоизлияния перенесли около 50% больных. При супратенториальных каверномах эта цифра составила около 24%, а при каверномах задней черепной ямки – около 85%. Эти данные, несомненно, отражают особенности клинических проявлений заболевания и его диагностики, а не истинную частоту кровоизлияний при различной локализации каверном, о чем сказано выше.
Частота и факторы риска. Частота и тяжесть кровоизлияний из каверном является одним из тех показателей, на которых основывается клиницист при выборе тактики ведения и метода лечения больного и оценке их эффективности. Поскольку как «очевидные» кровоизлияния, так и неврологические эпизоды, которые с большой долей вероятности могут быть расценены как кровоизлияния, происходят у конкретного больного с непредсказуемой частотой, и, нередко, с большими временными интервалами, для совокупной оценки кровоизлияний были предложены различные системы подсчетов. В зависимости от поставленных задач, существует система подсчета числа кровоизлияний на одного больного в год, либо на одну каверному в год (общее количество кровоизлияний у всех обследованных Х число прожитых человеко-лет / количество больных или каверном). Рассчитанные таким образом показатели характеризуют усредненное число кровоизлияний на одного человека или на одну каверному в год. Такие подсчеты проводятся как с учетом всех кровоизлияний, включая первое, так и с учетом только повторных кровоизлияний. В большинстве исследований годовой риск кровоизлияния вычисляется исходя из представлений о врожденном характере патологии, то есть с учетом всех прожитых лет, но в целом ряде работ он рассчитывается по числу лет наблюдения. Последний способ адекватен при определенных задачах, как например, при оценке катамнеза, но вряд ли может быть принят для оценки естественного течения болезни. При оценке приводимых в литературе данных следует также обращать внимание на локализацию каверном в анализируемой группе, так как данные по частоте и числу кровоизлияний для супратенториальных и субтенториальных каверном в силу описанных выше причин могут различаться.
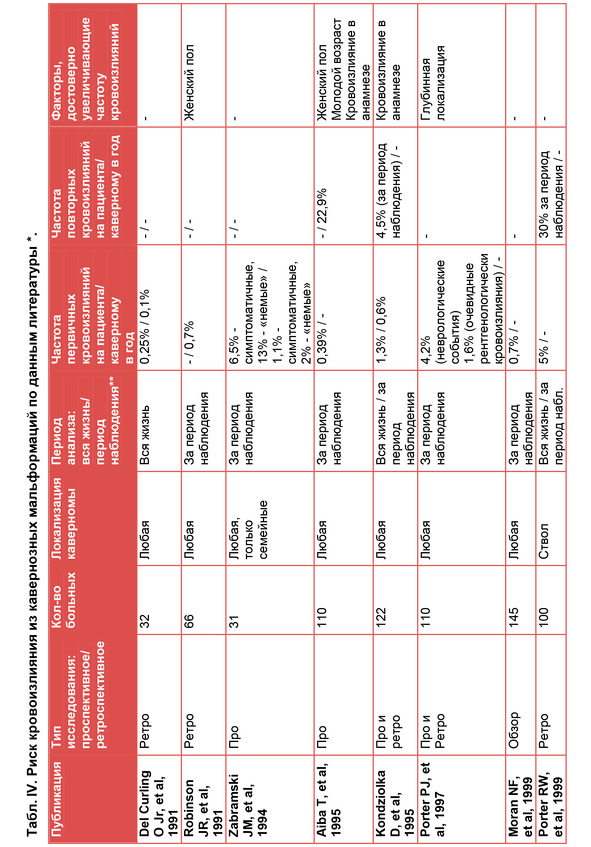
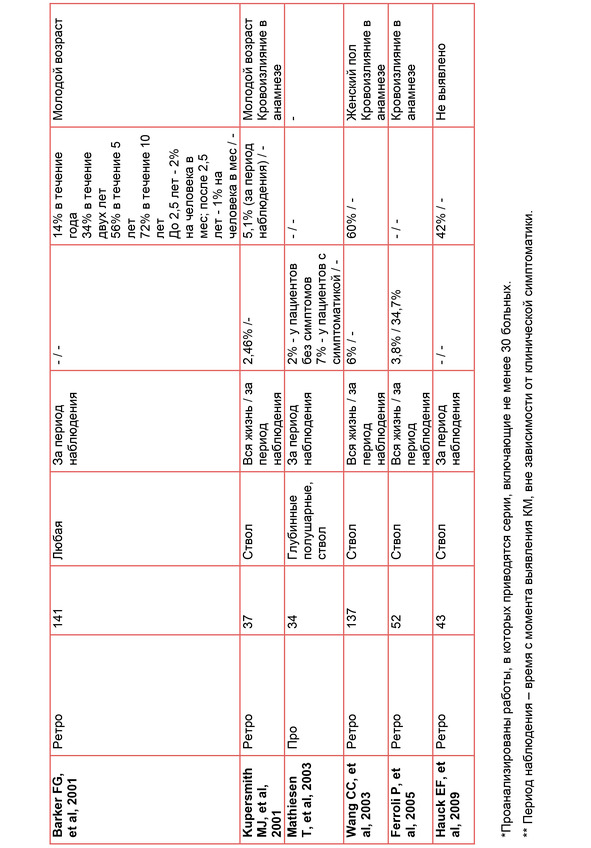
Попытка систематизировать сведения по частоте кровоизлияний показала, что делать какие-либо выводы по этому вопросу достаточно сложно, так как отсутствует стандартная общепринятая методика расчетов (табл. IV).
По представленным в таблице данным можно с достаточной уверенностью сделать выводы о том, что риск как первичного, так и повторного очевидного кровоизлияния из КМ достаточно низок и находится для каверном всех локализаций в пределах 0,25% – 6,5% на человека в год. Частота первичных кровоизлияний из каверном ствола выше, и составляет 2% – 7% на больного в год.
Наиболее высокие цифры приводятся для повторных кровоизлияний из каверном ствола. Необходимо еще раз подчеркнуть, что все приведенные данные требуют критической оценки в связи с разными, и не всегда ясными, методами подсчетов.
Многие исследователи делали попытку выявить факторы, влияющие на частоту кровоизлияний из каверном.
Одним из общепризнанных факторов, увеличивающих вероятность кровоизлияния, является предшествующее кровоизлияние в анамнезе. Согласно различным работам, посвященным анализу естественного течения заболевания, вероятность повторного кровоизлияния превышает риск первичного в 2—10 раз. Одними из первых на это указали Aiba и соавт. (31). В ретроспективном исследовании на материале 110 больных авторы выявили значительное различие между рисками первичного и повторного кровоизлияния – 0,39% против 22,9%. В других исследованиях получены схожие результаты. Kondziolka с соавт. при ретроспективно-проспективном обследовании 122-х больных установили, что риск клинически значимых кровоизлияний у пациентов без кровоизлияний в анамнезе составляет 0,6% на пациента в год, а у больных, перенесших кровоизлияние, – 4,5% (189). В проспективном исследовании Moriarity с соавт. общий риск кровоизлияния у 68 пациентов с 228 каверномами составил 3.1% на пациента в год (248). Авторы не подтвердили, что кровоизлияние в анамнезе является самостоятельным фактором риска рецидива, и, кроме того, установили, что пациенты с очаговым неврологическим дефицитом, связанным или не связанным с кровоизлиянием, имеют значительно больший риск кровоизлияния из каверномы (8,9% против 0,4% на пациента в год).
В некоторых работах приводятся данные, свидетельствующие о том, что повышенный риск повторного кровоизлияния уменьшается с течением времени. В 2001 году Barker и соавт. на основании изучения кривых риска повторного кровоизлияния у 141 больного, показали спонтанное снижение риска кровоизлияния приблизительно через 2 года после предыдущего (42). Феномен получил название «временная кластеризация» («temporal clustering»). Работы, подтверждающие «временную кластеризацию», малочисленны (343).
Многие авторы указывают на то, что частота кровоизлияний выше при каверномах глубинного расположения. Так, P. Porter и соавт., проанализировав течение болезни у 173 больных, установили, что риск повторных кровоизлияний выше у больных с субтенториальными каверномами по сравнению с супратенториальными, и у больных с глубинными каверномами по сравнению с поверхностными (278). При отдельном анализе кровоизлияний из каверном ствола мозга частота клинически значимого кровоизлияния составила 5% на человека в год, клинически значимого повторного кровоизлияния – 30% на человека в год (279). В ретроспективной работе C. Cantu с соавт. ежегодный риск кровоизлияния для глубинных супратенториальных каверном составил 2,82%, для лобарных – 1,22% (64). Другие авторы, напротив, не находят различий в частоте кровоизлияний при разной локализации каверном (31, 248).

