
Полная версия:
Как сохранить здоровье суставов?

Как сохранить здоровье суставов?
Зульфия Рашитовна Вахитова
© Зульфия Рашитовна Вахитова, 2022
ISBN 978-5-0056-0450-7
Создано в интеллектуальной издательской системе Ridero
Как сохранить здоровье суставов?
Авторская программа по сохранению суставов здоровыми от врача ревматолога, терапевта, кандидата медицинских наук Вахитовой Зульфии Рашитовны
Многие люди страдают от заболеваний суставов и не могут от них избавиться, потому что не знают с чего начать и как действовать. Книга содержит рекомендации по здоровому образу жизни, необходимости общей физической активности, правильном питании, также информацию о наиболее распространенных ревматологических заболеваниях, по традиционным и немедикаментозным способам лечения заболеваний суставов.
Автор надеется, что данная книга будет полезной для каждого человека, который хочет сохранить свои суставы здоровыми. Информирован – значит предупрежден!
Больше информации о заболеваниях и видеоуроки с упражнениями есть на моих страницах:
instagram: revmatolog_vakhitova
youtube: Ревмашкола – онлайн Вахитова Зульфия.
Добро пожаловать!
Список сокращений
АС – анкилозирующий спондилит
АЦЦП – антитела к циклическому цитруллинированному
пептиду
ГИБП – генно-инженерные биологические препараты
ГУ – гиперурикемия
ГК – глюкокортикоиды
ЖКТ – желудочно-кишечный тракт
ИМТ – индекс массы тела
ИПП – ингибиторы протонной помпы
ЛФК – лечебная физкультура
МК – мочевая кислота
МС – метаболический синдром
МРТ – магнитно-резонансная томография
НПВП – нестероидные противовоспалительные средства
ОА – остеоартрит
ПсА – псориатический артрит
РА – ревматоидный артрит
РеА – реактивный артрит
ССЗ – сердечно-сосудистые заболевания
ФР – факторы риска
ЭКГ – электрокардиография
Введение
Заболевания суставов, достаточно часто встречающиеся в практике врачей – терапевтов, имеют высокую значимость для клинической медицины. Все они проявляются артралгиями – болью в суставах. Этот предвестник болезни, появляется до начала органических повреждений, поэтому очень важно, в течении короткого времени, обратиться к врачу-ревматологу, для скорой диагностики и излечения, пока заболевание не перешло в хроническую форму.
Болезни позвоночника, костей, суставов и мышц, одинаково свойственны и молодым, и пожилым людям. Практически каждый десятый взрослый, имеет ту или иную патологию костно-мышечной системы. В общей структуре заболеваемости, патология опорно-двигательного аппарата, занимает четвертое место после болезней органов дыхания, кровообращения и пищеварения.
Например, остеоартрит (артроз), наблюдается у каждого пятого человека в возрасте от 30 до 40 лет, и у каждого второго – в возрасте от 50 до 60 лет. Среди людей в возрасте старше 65 лет, заболеваемость артрозом составляет 70—85%.
В последние годы, доля заболеваний костно-мышечной системы, постоянно увеличивается. Самое печальное – это статистика о последствиях: первичная инвалидность, вследствие заболеваний костно-мышечной системы, занимает третье место после болезней органов кровообращения и злокачественных новообразований.
Эти данные заставляют нас задуматься над профилактикой заболеваний. Моя задача информировать людей о способах сохранения здоровья суставов, рассказать о проявлениях того или иного заболевания, указать на причины возникновения. Многие ревматологические болезни можно предупредить, если соблюдать советы, которые я опишу в этой книге.
К какому специалисту обращаться при заболеваниях суставов?
Если суставы заболели в результате острой травмы, например, падения на колено, во время игры в футбол, и у человека появилась резкая боль в коленном суставе, необходимо обращаться к врачу – ортопеду-травматологу. Во всех остальных случаях, когда без явной причины, без травмы, появились боли в суставах или позвоночнике, нужно обращаться к врачу – ревматологу.
Врач – ревматолог, это врач, занимающийся профилактикой, диагностикой и лечением заболеваний, сопровождающихся локальным или системным поражением соединительной ткани различных органов: суставов и околосуставных тканей, кровеносных сосудов и сердца, почек, легких, кожи.
Он лечит воспалительные заболевания суставов, таких как: артриты, подагра, болезнь Бехтерева, системная красная волчанка, системная склеродермия, болезнь Шегрена и т.д., а также дегенеративные заболевания, такие как: артрозы (остеоартриты), остеохондрозы (спондилоартрозы); остеопороз; воспаления мышц – дерматомиозит, ревматическая полимиалгия, фибромиалгия; все виды васкулитов; панникулиты; узловую эритему; острую ревматическую лихорадку, которую раньше называли ревматизмом; хроническую ревматическую болезнь сердца.
Все эти заболевания имеют длительное, хроническое течение и требуют постоянного контроля самочувствия и анализов, качественного лечения и реабилитации. Поэтому очень важно найти своего грамотного доктора и довериться его компетенции.
Строение суставов
Суста́вы – подвижные соединения костей скелета, разделённых щелью, покрытые синовиальной оболочкой и суставной сумкой.
Суставы располагаются там, где происходят любые движения: сгибание и разгибание, отведение и приведение, вращение. Суставы являются целостным органом, принимают важное участие в осуществлении опорной и двигательной функции.
Каждый сустав имеет суставные поверхности, покрытые чаще всего гиалиновым хрящом, суставную капсулу и суставную полость, содержащую небольшое количество синовиальной жидкости.
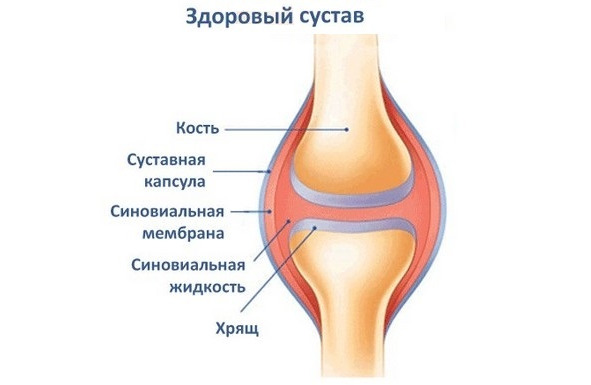
Суставные поверхности расположены на сочленяющихся костях и покрыты тонким хрящом. Это значительно облегчает движение сустава, поскольку упругий хрящ обеспечивает безопасность, выполняет роль амортизатора при физической нагрузке.
Суставная капсула образует полость вокруг сустава, защищая его от внешнего воздействия. Она состоит из упругих нитей, которые надёжно переплетаются, закрепляясь у основания костей. Для придания особой прочности, в стенки капсулы вплетаются волокна прилегающих мышц и сухожилий.
Снаружи суставную сумку окружает фиброзная оболочка, изнутри – синовиальная мембрана. Наружный фиброзный слой более плотный и толстый, поскольку образован продольными тяжами волокнистой соединительной ткани. Синовиальная мембрана более нежная. Именно здесь сосредоточена большая часть нервных окончаний, отвечающих за болевую восприимчивость сустава.
Синовиальная оболочка и суставные поверхности образуют герметичное щелевидное пространство – суставную полость. Внутри неё могут располагаться мениски и диски, обеспечивающие подвижность и поддержку сустава.
На поверхности синовиальной мембраны имеются специальные секреторные ворсинки, которые отвечают за выработку синовиальной жидкости. Заполняя внутреннее пространство полости, это вещество питает и увлажняет сустав, а также смягчает трение, возникающее между суставными поверхностями во время движения.
Непосредственно вокруг сустава располагаются околосуставные ткани, представленные мышечными волокнами, связками, сухожилиями, нервами и сосудами. Мышцы обеспечивают подвижность по различным траекториям; сухожилия удерживают сустав, ограничивая угол и интенсивность движений; прослойки соединительной ткани служат местом закрепления сосудов и нервов; а кровеносное и лимфатическое русло, питает сустав и прилегающие ткани.
Как правило, околосуставные ткани в организме защищены недостаточно, поэтому активно реагируют на любое внешнее воздействие. При этом нарушения, возникающие в околосуставных тканях, сказываются и на состоянии сустава, провоцируя возникновение различных заболеваний.
Суставы человека и их функции
Классификацию суставов можно проводить по следующим принципам:
1) по числу суставных поверхностей:
а) простой сустав, имеющий только 2 суставные поверхности, например, межфаланговые суставы;
б) сложный сустав, имеющий более двух сочленовных поверхностей, например, локтевой сустав;
в) комплексный – сустав, имеющий внутрисуставной диск или мениски, например, грудинно-ключичный сустав;
г) комбинированный сустав, представляет комбинацию нескольких изолированных друг от друга суставов, расположенных отдельно друг от друга, но функционирующих вместе, например, височно-нижнечелюстной сустав;
2) по форме суставных поверхностей (блоковидный/элипсовидный/шаровидный) ;
3) по функции, определяется количеством осей, вокруг которых совершаются движения.
Суставы их функции
Височно-нижнечелюстной сустав – движения нижней челюсти.
Атланто-затылочный сустав – сгибание/разгибание (наклоны головы вперёд, назад), отведение и приведение (наклоны головы в сторону).
Латеральный атлантоосевой сустав – смещение суставных поверхностей.
Срединный атлантоосевой сустав – повороты атланта вокруг зуба в каждую сторону вокруг вертикальной оси.
Межпозвоночные суставы – сгибание/разгибание позвоночника, его наклоны вправо и влево и вращение вокруг оси.
Крестцово-копчиковый сустав – позволяет копчику отклоняться во время родов.
Грудинно-рёберные суставы (II – VII ребро) – поднимание/опускание рёбер.
Сустав головки ребра – поднимание/опускание рёбер.
Рёберно-поперечный сустав – поднимание/опускание рёбер.
Грудино-ключичный сустав – поднимание/опускание ключицы, движение ключицы вперёд и назад, круговое движение.
Акромиально-ключичный сустав – поднимание/опускание ключицы, движение ключицы вперёд и назад, вращение.
Плечевой сустав – отведение/приведение, сгибание/разгибание, повороты плеча кнаружи и кнутри, круговое движение.
Локтевой сустав – сгибание/разгибание предплечья, пронация/супинация.
Плечелоктевой сустав – сгибание/разгибание предплечья.
Плечелучевой сустав – сгибание/разгибание предплечья, поворот лучевой кости вокруг продольной оси.
Проксимальный лучелоктевой сустав – поворот лучевой кости вокруг продольной оси.
Дистальный лучелоктевой сустав – поворот лучевой кости вокруг оси.
Лучезапястный сустав – сгибание/разгибание кисти, приведение/отведение кисти, круговые движения.
Запястно-пястные суставы пальцев кисти II – V – малоподвижные, возможны небольшие скольжения.
Запястно-пястный сустав большого пальца – сгибание/разгибание, отведение/приведение, круговое движение пальцем.
Пястно-фаланговые суставы – сгибание/разгибание, отведение/приведение, круговые движения пальцем.
Межфаланговые суставы кисти – сгибание/разгибание пальцем.
Тазобедренный сустав – сгибание/разгибание, отведение/приведение, круговые движения.
Коленный сустав – разгибание/сгибание, приведение/отведение, круговые движения.
Большеберцово-малоберцовый межберцовый сустав – малоподвижный.
Голеностопный сустав – тыльное и подошвенное сгибание; при подошвенном сгибании могут совершаться незначительные боковые движения.
Подтаранный сустав – отведение/приведение.
Таранно-пяточно-ладьевидный сустав – супинация/пронация.
Пяточно-кубовидный сустав – незначительные движения.
Клиноладьевидный сустав – незначительные движения.
Предплюсно-плюсневые суставы – движения малоподвижные.
Плюснофаланговые суставы – сгибание/разгибание, отведение/приведение.
Межфаланговые суставы стопы – сгибание/разгибание пальцем.
Бывают вспомогательные элементы сустава, обычно их наличие уменьшает возможный объём движений в суставе, но может вносить и дополнительные функции – это связки, могут быть короткие и длинные, внесуставные и внутрисуставные.
Возрастные особенности
К моменту рождения, суставно-связочный аппарат ребенка анатомически сформирован, но рост, изменение формы суставных поверхностей и развитие всех его тканевых компонентов продолжаются и завершаются в различные сроки жизни.
У новорожденных строение суставного хряща неоднородное. Поверхностная зона содержит большое число клеток и волокнистых структур. В промежуточной зоне клеточных элементов и волокон меньше, в глубокой зоне обнаруживаются клетки молодого хряща и основное вещество.
Образование молодой кости протекает весьма интенсивно, благодаря наличию большого количества молодых клеток костной ткани – остеобластов. В суставах новорожденного имеются все элементы, которые встречаются в суставах взрослого, но они являются только их прообразом.
К концу первого года жизни, заметно расширяются зоны суставного хряща. В местах прикрепления связок или суставной капсулы, наблюдается разрастание хрящевой ткани.
К 3-м годам, в суставном хряще крупных суставов, обнаруживается перестройка.
В возрасте 4—5 лет, в суставном хряще заметно уменьшается число клеточных элементов, и нарастает количество основного вещества, во всех его слоях. Число очагов перестройки заметно уменьшается.
К 7 годам ориентация клеток хрящевой ткани в поверхностной зоне вполне соответствует рельефу суставных поверхностей. Количество клеток увеличивается по направлению к зоне окостенения.
В 12—14 лет очаги перестройки в суставном хряще отсутствуют.
К 16 годам – увеличивается количество основного вещества. В основном веществе молодого хряща волокна расположены беспорядочно, но с возрастом их ориентация строго упорядочивается, и они располагаются радиально, или параллельно продольной оси клеток.
К 14 – 16 годам суставные поверхности покрытые волокнистым хрящом, переходят в типичный суставной хрящ.
Мышечная система также претерпевает изменения. У детей, в отличие от взрослых, отношение массы мышц к массе тела, намного меньше. Считается, что у новорожденного доношенного ребенка масса мышц составляет 23,3%, от массы тела, у ребенка 8 лет – уже 27,7%, в 15 лет – 32,6%, а у взрослого – 44,2%.
С периода новорожденности до периода зрелости масса мышечной ткани возрастает в 37 раз, в то же время масса скелета увеличивается в 27 раз. С возрастом меняется и распределение мышечной ткани. Чем меньше ребенок, тем больше мышечной массы приходится на туловище, чем ребенок старше, тем больше мышц приходится на конечности.
У детей раннего возраста преобладает тонус мышц-сгибателей. В более старшем возрасте он становится слабее. Развитие мышечных групп у детей неравномерное. У ребенка первых лет жизни развиваются крупные мышцы плеча и предплечья, с 6—7 лет – мелкие мышцы кистей, отвечающие за тонкие координированные движения рук.
Деятельность детей, в разные возрастные периоды, направлена на развитие движений, которые помогают приспособиться к окружающему миру. До 5—6 лет – это развитие общих двигательных умений, после 5—6 лет – развитие тонкой координации: письмо, лепка, рисование. С 8—9 лет происходит дальнейшее нарастание объема мышц, вследствие постоянной деятельности мышц рук, ног, спины, плечевого пояса, шеи. В конце периода полового развития, отмечается прирост объема мышц не только рук, но и спины, плечевого пояса и ног. После 15 лет интенсивно развиваются мелкие мышцы, обеспечивающие точность и координацию мелких движений.
Пока люди молоды, костная ткань замещается намного быстрей, чем теряется. Поэтому кости, в молодом возрасте, значительно более плотные и прочные.
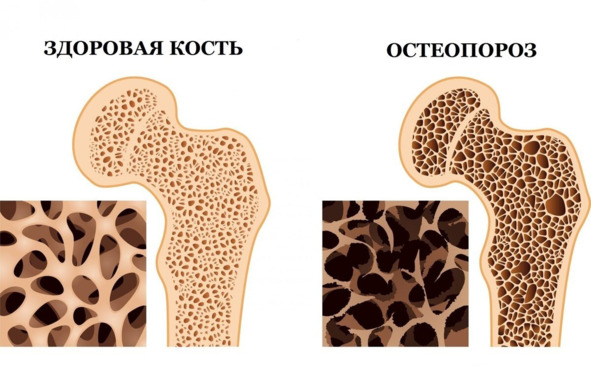
Пик костной массы, у большинства людей, приходится на возраст около 25—30 лет. Вот почему костную плотность можно набрать только до этого возраста. По достижении пикового значения костной массы, в течение некоторого времени, в организме образуется примерно столько же новой костной ткани, сколько теряется, однако примерно после 40 лет, процессы новообразования костной ткани, начинают отставать. Кости, в результате этого, становятся тоньше и слабее, постепенно увеличивая риск развития остеопороза.
Остеопороз – это заболевание, характеризующееся прогрессирующей потерей костной ткани. Остеопоротические кости структурно отличаются от нормальных. Наличие остеопороза является риском переломов костей. У женщин после менопаузы, происходит ускорение потери костной массы.
В возрасте старше 60 лет, обнаруживаются изменения в сосудах суставной капсулы (отложения солей кальция, признаки атрофии, облитерации, склероза). Иногда отмечается окостенение мягких тканей суставов и внутрисуставных образований. В норме, суставной хрящ достаточно тонкий, с течением времени, под воздействием различных травм и заболеваний, хрящ истончается. Он всё хуже выполняет функцию равномерного распределения нагрузки по суставной поверхности кости. На кости появляются эрозии и микротрещины, в итоге образуется костная мозоль – остеофит.
Также, в пожилом и старческом возрасте, наступает постепенная атрофия мышц, вес скелетной мускулатуры уменьшается до 30% и ниже.
Процессы старения в суставах протекают весьма индивидуально, что зависит от образа жизни, питания, профессии, перенесенных заболеваний и т. д. В первую очередь поражаются межфаланговые суставы (мелкие суставы кистей) и суставы позвоночника. Затем крупные суставы: коленные, плечевые и тазобедренные.
Старость и изнашивание организма – процесс закономерный и неизбежный, однако его можно и нужно максимально оттягивать. Суставы хорошо отзываются на коррекционные, профилактические методы. Благодаря суставам мы двигаемся, благодаря позвоночнику можем сгибаться. Вы двигаетесь безболезненно и энергично, пока здоровы суставы, гнётся ваш позвоночник и вы молоды. А без должной поддержки, такое состояние не продлится долго. В среднем, уже после 30 лет, суставы и позвоночник начинают стареть.
Причины боли в суставах
Согласно статистике ВОЗ, боли в суставах знакомы, как минимум, каждому седьмому человеку во всём мире. Такая распространённость заболеваний опорно-двигательного аппарата связана со многими факторами. Все факторы можно поделить на 2 вида: это внутренние факторы и внешние факторы.
К внутренним факторам относится генетическая предрасположенность, как говорят, плохая наследственность по суставам. Когда у бабушки был ранний артроз, мама и тетя мучаются болями в суставах, риски развития суставной патологий увеличиваются. Но они увеличиваются не 100%, а при наличии внешних факторов.
К внешним факторам относятся:
– стресс, приводит к аутоиммунным заболеваниям, например, к артритам. Механизм основан на том, что иммунная клетка перестает отличать собственные ткани от чужеродных, воспринимает все ткани как чужеродные и начинает «бомбить» собственные ткани антителами. Возникает некая поломка в иммунной системе и это приводит к возникновению аутоиммунных заболеваний;
– чрезмерная физическая нагрузка – это происходит у людей, профессии которых связаны с подъемом тяжести, например, спортсмены; люди, которые ведут хозяйство ухаживая за животными; люди выполняющие тяжелый физический труд;
– низкая двигательная активность – это обратная негативная сторона, люди, которые ведут малоподвижный, сидячий образ жизни. При этом суставы толком не функционируют, не получают должного количества питания, мышцы ослабевают и сустав разбалтывается;
– неудобная, слишком тесная обувь и одежда, которая ограничивает заложенный природой функционал. Прежде всего это узкие обтягивающие джинсы, в которых сложно присесть, они ухудшают питание сустава, вследствие нарушения кровотока и приводят к слабости мышц;
– кардинальные изменения температурного режима, включая, как перегрев на солнце, так и переохлаждение, поскольку они так же, как и стресс, могут вызвать аутоиммунные заболевания;
– инфекционные агенты, особенно мочеполовые (хламидии, микоплазма, уреоплазма) и кишечные инфекции, которые приводят к реактивному артриту;
– травмы, которые снижают функциональность опорно-двигательного аппарата, вызывают повреждение хрящей и ранние артрозы;
– неправильное занятие спортом и фитнесом. Когда люди самостоятельно начинают заниматься спортом, тренажерами и фитнесом, без должного алгоритма действии, без разминки и заминки, неравномерно распределяют физическую нагрузку – это приводит в миофасциальному синдрому и ранним остеоартритам;
– избыточная масса тела и ожирение. У людей с индексом массы тела 30—35 кг/м2, в 4 раза возрастает частота развития остеоартрита. Каждые 5 кг лишней массы тела, ведут к 40% риску развития остеоартрита коленных суставов;
– нарушения обмена веществ, ведут к подагре и сахарному диабету 2 типа. Надо контролировать цифру мочевой кислоты по анализам крови и не допускать повышения, выше 360 мкм/л; контролировать показатель глюкозы в крови и не допускать превышения выше 6 ммоль/л.
Поэтому зная о внешних факторах, можно постараться их проработать и избежать.
Понятно, что «солому везде не постелешь», но все же, кто информирован, тому легче принять решение.
Болезни суставов
В данной книге мы подробно разберем, наиболее часто встречающиеся в практике врача-ревматолога, заболевания суставов:
1) заболевания, связанные с разрушением хряща: артрозы (коксартроз, гонартроз, артрозы плечевых суставов), сейчас их переименовали в остеоартриты, указывая на то, что кроме разрушения хряща, идут процессы воспалительного характера;
2) заболевания, связанные с воспалением в суставе: ревматоидный артрит, псориатический артрит, реактивный артрит, анкилозирующий спондилит – это аутоиммунные заболевания суставов, околосуставных тканей, позвоночника;
3) заболевания, связанные с нарушением обмена пуринов – подагра или подагрический артрит;
4) заболевания околосуставных тканей – тендиниты.
Остеоартрит (артроз)
Термин «артроз» более понятный, устоявшийся в течении долгого времени, а название этого диагноза «остеоартрит», это новый термин, но смысл один и тот же. Если появился артроз в коленных суставах, обозначаем как «гонартроз», если в тазобедренных суставах – «коксартроз», если имеет место заболевание более 3-х суставов, то называется полиостеоартроз, это множественный артроз.
Остеоартрит – это хроническое заболевание суставов, причиной которого является разрушение суставного хряща. В норме, суставной хрящ является гладким и эластичным, что обеспечивает амортизацию и свободное движение суставных поверхностей. При артрозе хрящ становится шершавым, суставные поверхности начинают «цепляться» друг за друга. В результате от хряща начинают отделяться кусочки, которые попадают в суставную жидкость, травмируя синовиальную оболочку и вызывая окостенение суставных поверхностей.
Согласно официальным данным, остеоартрит занимает ведущее место по распространенности среди ревматологических заболеваний. Заболевание опасно тем, что приводит к инвалидизации пациента.
К основным причинам возникновения остеоартрита относятся:
1) генетические факторы – это женский пол, дефект гена коллагена, врожденные дисплазии, сколиозы, кифозы, гиперлордозы, плоскостопие, гипермобильность суставов;
2) внешние факторы – пожилой возраст, избыточный вес, малоподвижный образ жизни, травмы суставов, тяжелый физический труд, операции на суставах, заболевания суставов и костей (артриты, спондилиты).
Характерных лабораторных исследований не существует.
С целью дифференциальной диагностики с артритами используются: общий анализ крови и мочи, ревматоидный фактор, АЦЦП, С-реактивный белок, мочевая кислота.
Для диагностики используется рентгенологический метод или магнитно-резонансная томография (МРТ).
Для определения рентгенологической стадии остеоартрита используют классификацию Келлгрена. Различают несколько стадий остеоартрита:



